УЗИ, КТ, МРТ, рентген – как выбрать метод диагностики?
Что такое ядерная медицина? Какие исследования самые эффективные и при каких заболеваниях? Чем отличаются МРТ, КТ и ПЭТ-КТ? И когда достаточно сделать простой рентген? Об этом и не только мы поговорили с членом правления Российского общества ядерной медицины, врачом-радиологом Максимом Смолярчуком (автором тг-канала «Гаммы доктора Смолярчука»).
Алексей Утин: Чем занимается врач-радиолог?
Максим Смолярчук: Врач-радиолог – это специалист, который занимается диагностикой и лечением с использованием различных методов лучевой визуализации и ядерной медицины. В России, и не только, существует некоторая путаница в терминологии, когда речь идет о профессии радиолога. Например, в зарубежной практике врачей, работающих с рентгеном, КТ и МРТ, называют радиологами (от англ. «radiologist»). Они занимаются диагностикой заболеваний с использованием различных методов медицинской визуализации, таких как рентген, компьютерная томография (КТ), магнитно-резонансная томография (МРТ) и ультразвуковая диагностика (УЗИ).
Однако в России часто радиологов путают с рентгенологами или радиотерапевтами. Рентгенолог – это врач, который занимается преимущественно диагностикой с помощью рентгена и компьютерной томографии, тогда как радиолог в нашей стране может означать специалиста, работающего в области ядерной медицины. Это связано с тем, что в российской медицинской системе исторически сложилось разделение между различными специалистами лучевой диагностики. Например, врач-радиотерапевт в России – это специалист, который занимается лечением онкологических заболеваний с помощью лучевой терапии, а врач-рентгенолог работает с рентгеновскими снимками и КТ.
Ядерная медицина – это одна из подотраслей радиологии, которая специализируется на диагностике и лечении с использованием радиофармпрепаратов. Как это происходит – об этом мы подробнее поговорим позже.
Таким образом, в России радиолог – это тот, кто занимается ядерной медициной, в то время как рентгенолог – это специалист по рентгеновской диагностике, включая компьютерную томографию и МРТ. А радиотерапевт – это врач, который лечит с помощью лучевой терапии. В международной практике все эти специалисты обычно объединены под понятием «радиолог».
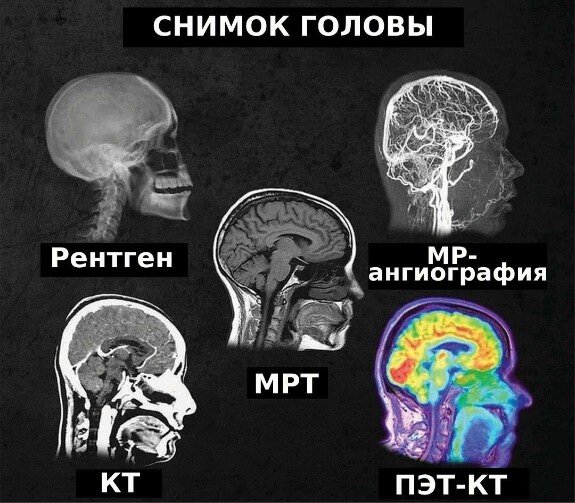
Получается, что врач УЗИ — это тоже врач лучевой диагностики?
Максим Смолярчук: Да. Здесь нужно пояснить. УЗИ, или ультразвуковое исследование, хоть и использует не ионизирующее излучение, а ультразвуковые волны, все равно относится к методам лучевой диагностики. Суть в том, что любое излучение, будь то рентгеновские лучи, радиоволны или ультразвук, это волновой процесс. Различие только в типе волн — это может быть электромагнитное излучение (как в рентгене или КТ), радиочастотные волны (как в МРТ) или механические колебания, как в ультразвуке.
Какие плюсы и минусы у ультразвукового исследования (УЗИ)?
Максим Смолярчук: Главное преимущество УЗИ – его доступность и безопасность. УЗИ можно делать практически в любых условиях, без всякой подготовки, и оно абсолютно безвредно. Это очень важно, особенно для беременных (УЗИ произвело настоящую революцию в акушерстве). Более того, УЗИ можно делать неоднократно, поскольку здесь нет радиации, как в рентгене или КТ.
Другой плюс — это, конечно, мобильность. Аппарат для УЗИ небольшой, его легко переносить. По сравнению с тем же МРТ или КТ, УЗИ стоит намного дешевле — как сами аппараты, так и само исследование.
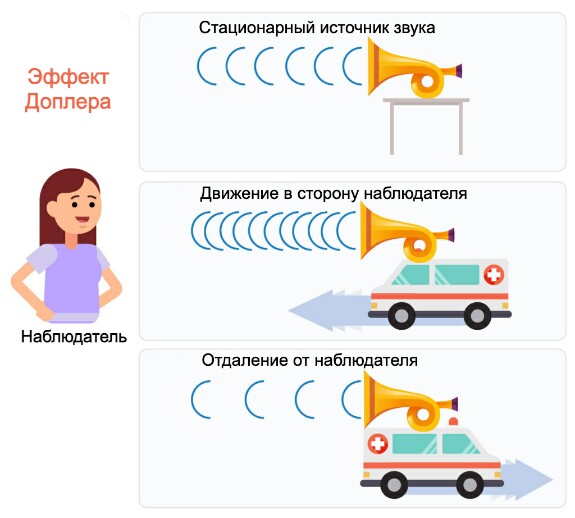
Ещё один плюс УЗИ — это возможность видеть процессы в реальном времени. Например, исследуя сердце, мы можем в прямом эфире наблюдать, как двигаются клапаны, как течёт кровь. Благодаря эффекту Доплера можно измерить скорость кровотока. Или, например, при пункции — врач видит иглу в режиме реального времени и может точно подвести её к нужной области. Это очень помогает в диагностике.
Эффект Доплера – это изменение частоты и, соответственно, длины волны излучения, воспринимаемое наблюдателем (приёмником), вследствие движения источника излучения. Это очень важно в УЗИ, так как позволяет нам измерять скорость кровотока, видеть движение крови в сосудах и сердце, что значительно повышает точность диагностики.
Но при всех этих плюсах есть и недостатки. Во-первых, УЗИ всё-таки ограничено по глубине. Оно прекрасно работает для поверхностных органов, таких как щитовидная железа, молочные железы, лимфоузлы. Но когда мы начинаем смотреть глубже — печень, поджелудочная железа, тем более, если пациент полноват, — УЗИ становится менее информативным. Пробиться сквозь глубоко лежащие ткани сложно, а если на пути еще и кишечник с воздухом — то совсем тяжело.
Также УЗИ не подходит для исследования полых органов или тех, что заполнены газом. Например, легкие — тут УЗИ бесполезно. Это связано с тем, что ультразвук плохо проходит через воздух. В кишечнике, если он заполнен газом, исследование тоже не даст нужной информации, и это серьезный минус.
Еще один важный момент — это субъективность метода. Все очень зависит от опыта и квалификации врача. Один специалист может увидеть одно, другой — другое. Это не КТ или МРТ, где есть четкие снимки, с которыми можно сравнивать. Здесь многое зависит от того, как врач держит датчик, какой угол выбрал, как расположил пациента. Один и тот же орган, исследованный разными врачами или на разных аппаратах, может выглядеть по-разному.
И да, оборудование тоже влияет. У каждого производителя свои настройки, программы обработки изображений. Это тоже создаёт трудности. Даже если один и тот же пациент пройдет УЗИ на разных аппаратах, результаты могут отличаться. Не всегда легко зафиксировать динамику, например, опухоли. Сегодня датчик стоит так, завтра иначе — и уже размеры могут отличаться на несколько миллиметров, а это может быть критично, особенно в онкологии.
Кроме того, УЗИ не всегда позволяет четко различить доброкачественные и злокачественные опухоли. Иногда они выглядят одинаково, и чтобы точно поставить диагноз, требуется дополнительная диагностика — биопсия, МРТ или КТ.
Так что, несмотря на все плюсы — безопасность, доступность, оперативность — УЗИ не является универсальным методом. Это отличный инструмент для диагностики поверхностных органов или исследования в реальном времени, но для сложных случаев или глубоких органов оно подходит не всегда.
Как насчет рентгена – какие плюсы и минусы?
Максим Смолярчук: Рентген — это, пожалуй, один из самых старых и известных методов диагностики, которым пользуются уже более ста лет. Он основан на использовании рентгеновских лучей, которые проходят через тело пациента и проецируют изображение на детектор. Ткани с разной плотностью по-разному поглощают эти лучи, что и формирует изображение. Кости, которые содержат большое количество кальция, поглощают рентгеновские лучи почти полностью и видны на снимке как белые. А вот мягкие ткани, такие как мышцы или органы, пропускают лучи гораздо лучше, и они отображаются на снимке более темными.
Рентген, несмотря на свою простоту, остаётся очень востребованным. Прежде всего, это быстрый метод. Когда пациент приходит с травмой, например, в травмпункт, рентген — первый и самый доступный метод для диагностики переломов. Благодаря рентгену можно легко оценить состояние костей, суставов, зубов и выявить такие патологии, как остеопороз или артроз.
Но вот минусы у рентгена тоже есть. Во-первых, рентген не очень хорош для мягких тканей. Да, мы можем видеть кости прекрасно, но вот дифференцировать, например, органы брюшной полости, желудок или кишечник — это уже сложнее. Мягкие ткани плохо видны на рентгене, потому что они для лучей практически одинаковы, поэтому без контраста рентген мало что покажет в этих областях.
Ещё один минус — это плоскостная проекция. То есть рентген дает изображение в одной плоскости, и иногда на снимке разные структуры могут накладываться друг на друга. Например, если мы делаем рентген грудной клетки, кости ребер могут частично перекрывать легкие, и это создает сложности при интерпретации. Это требует от врача опыта, чтобы «разобрать» это наложение.
Рентгеновский метод вообще не так прост, как может показаться. Само рентгеновское излучение — это гамма-излучение, которое возникает при торможении высокоэнергетических частиц. Хотя рентгеновские лучи и применяются в небольших дозах, это всё-таки ионизирующее излучение, поэтому его использование должно быть обоснованным, а количество процедур — ограничено. Хотя современная цифровая техника позволяет значительно снизить дозу облучения, мы всегда учитываем, сколько рентгеновских исследований сделал пациент за год.
Для онкологии рентген не так часто используется. Там нам нужны более точные методы, например, КТ или МРТ. То же самое касается диагностики заболеваний мозга, печени, поджелудочной железы — рентген здесь мало чем поможет. Но для костей и легких это всё ещё один из самых полезных методов.
Маммография – тоже рентгеновское исследование. Как часто её нужно делать и где лучше проводить?
Максим Смолярчук: Маммография — это один из ключевых методов скрининга рака молочной железы, и это очень важный метод, особенно для женщин старше 40-45 лет. Маммография позволяет выявить опухоли на самых ранних стадиях, когда их еще нельзя нащупать. Но для того, чтобы маммография была действительно полезной, важно знать несколько моментов.
Во-первых, как часто делать маммографию. В России и мире рекомендуют проводить маммографию раз в два года для женщин старше 45 лет, но если у вас есть факторы риска, например, в семье были случаи рака молочной железы, то скрининг можно начинать и раньше.
Подробнее про диагностику рака молочной железы можно посмотреть здесь.
Во-вторых, где делать маммографию? Здесь очень важно попасть к хорошему специалисту. Дело в том, что маммография — это довольно сложный метод, и многое зависит от квалификации врача, который будет интерпретировать результаты. Маммография требует особой «насмотренности». Чем больше специалист смотрит таких снимков, тем лучше он различает малейшие изменения, которые могут быть признаком опухоли. Поэтому я всегда рекомендую делать маммографию у тех специалистов, которые занимаются именно этим методом исследований.
Важно также, чтобы аппаратура была современной, лучше всего — цифровой маммограф. Современные аппараты позволяют делать более точные снимки с минимальной дозой облучения. Если у клиники устаревшая аналоговая техника, результаты могут быть менее точными, а доза радиации — выше. Поэтому обязательно уточняйте, на каком аппарате делают маммографию.
Некоторые считают, что если они сделали флюорографию, то проверили свои легкие на рак. Насколько это соответствует реальности?
Максим Смолярчук: Да, это очень распространённое заблуждение. Многие люди уверены, что раз сделали флюорографию, то полностью проверили лёгкие, в том числе на рак. Но на самом деле главная задача флюорографии — это скрининг на туберкулёз, и она по сути для этого и создавалась. В России и ряде других стран флюорография используется как массовый метод для выявления туберкулёза на ранних стадиях, когда он ещё не даёт никаких симптомов.
Про туберкулез и историю болезни великого русского писателя – читать здесь.
Если говорить о выявлении рака лёгких, то для этого гораздо более эффективен другой метод — низкодозная компьютерная томография (КТ). В отличие от флюорографии, КТ дает послойное изображение лёгких с гораздо более высоким разрешением, что позволяет обнаруживать даже небольшие опухоли на ранних стадиях, когда рак лёгких ещё можно успешно лечить.
Низкодозная КТ сейчас считается золотым стандартом скрининга рака легкого, особенно для людей из группы риска — это курильщики и люди старше 50 лет.
Очень важно, чтобы люди понимали, что флюорография — это не метод диагностики для всего. Как ты уже сказал, многие думают, что сделали флюорографию и проверили всё на свете. Но флюорография — это узконаправленный инструмент, который не заменяет ни КТ, ни другие более детализированные методы диагностики. Поэтому, если человек хочет действительно провериться на рак лёгких, особенно если есть факторы риска, лучше обсудить с врачом возможность пройти КТ.
Многие боятся делать КТ часто из-за радиации. Сколько рентгенов и КТ можно делать в год, чтобы не навредить здоровью?
Максим Смолярчук: Это действительно частый вопрос, и многие пациенты переживают, что если сделают одно или два КТ, то это как-то навредит их здоровью или даже спровоцирует рак. Давайте разберёмся.
По российским и международным рекомендациям, здоровому человеку можно получать до 1 мЗв от медицинских источников за год. Это, по сути, эквивалентно 1-2 рентгеновским исследованиям или низкодозному КТ. Но если говорить о классической компьютерной томографии, которая используется для диагностики более сложных патологий, то здесь доза облучения может быть выше — от 5 до 20 мЗв в зависимости от области исследования. Например, КТ грудной клетки или брюшной полости даёт большую дозу, чем, скажем, КТ головы. Поэтому такие исследования не делаются просто так, по любому поводу.
Однако важно помнить, что риск от радиации в медицинских целях должен всегда быть оправдан. То есть, если врач назначает КТ, это значит, что польза от этого исследования в плане постановки диагноза или контроля за лечением значительно перевешивает потенциальный риск от радиации. Например, у онкологических пациентов КТ проводится часто, чтобы следить за динамикой опухоли, за её ответом на лечение. Конечно, доза в таких случаях накапливается, но это всё равно оправдано, потому что возможность контролировать лечение и корректировать его по результатам КТ значительно улучшает шансы на успешное лечение.
Кроме того, многие боятся, что от КТ можно «наработать» себе рак. Современные исследования показывают, что объективных доказательств того, что диагностика с помощью КТ вызывает рак, на данный момент нет. Есть даже крупное исследование, которое сравнило заболеваемость онкологическими заболеваниями у людей, которые делали много КТ, с теми, кто не делал. За 25 лет не было выявлено значимой разницы в уровнях заболеваемости раком между этими группами. Единственный момент, где был обнаружен повышенный риск — это у детей, которым делали перфузионное КТ головного мозга. Это специфический вид КТ с очень высокой дозой радиации, и да, для детей такие процедуры могут быть опасными.
Но для взрослого человека одно или два КТ в год, особенно если это низкодозное исследование, не несет значимых рисков. Самое важное — это следить за общей дозой радиации, которую вы получаете. Ваш лечащий врач всегда должен учитывать предыдущие исследования и назначать КТ только тогда, когда это действительно необходимо.
Когда лучше выбрать КТ для диагностики?
Максим Смолярчук: Честно говоря, если бы было можно, я бы заменил им все рентгеновские исследования. На КТ видно гораздо больше, да и точность выше. Особенно в ситуациях, когда нужно детально рассмотреть кости, легкие или внутренние органы. Но если вкратце:
Первое, это лёгкие. На КТ легких можно увидеть мельчайшие изменения в структуре, которые ни за что не увидишь на обычном рентгене. Это касается пневмоний, опухолей, очагов воспалений, эмфиземы — практически всех патологий легких.
Второе, кости. Особенно когда речь идет о сложных переломах или травмах, например, компрессионные переломы позвонков, внутрисуставные переломы, трещины, которые на рентгене просто не видно. КТ показывает все мелкие детали, даёт послойные изображения, и врач может точно оценить степень повреждения. Это критично в травматологии, особенно если надо планировать операцию.
Для внутренних органов. Когда мы говорим о травмах живота, подозрении на кровотечения, аппендицит, панкреатит или почечные камни — КТ здесь просто незаменима. Она моментально показывает, что и где происходит, позволяет оценить, есть ли кровь в брюшной полости, и выявить проблемы, которые требуют срочного вмешательства.
Сосуды — еще одна область, где КТ с контрастом может дать уникальные данные. Мы видим артерии, вены, можем выявить тромбозы, аневризмы, оценить проходимость сосудов. Это особенно важно, когда дело касается сердца или мозга, при инсультах, инфарктах, стенозах. КТ ангиография — очень мощный инструмент для оценки состояния сосудов и диагностики сосудистых заболеваний.
И, конечно, онкология. Если мы следим за опухолями или метастазами, КТ помогает контролировать процесс на всех этапах лечения. КТ позволяет обследовать большие участки тела за минимальное время и дает достаточно точную картину изменений. Это особенно важно для пациентов с онкологическим заболеваниями, когда каждый этап лечения нужно отслеживать.
Но, конечно, есть и моменты, когда КТ не лучший вариант. Например, если речь идёт о мягких тканях или головном мозге, здесь уже лучше МРТ. МРТ лучше справляется с задачами, где нужно детализировать мягкие ткани, такие как мозг, связки, мышцы. КТ больше про такие структуры как кости, легкие, сосуды, но если нужно детально посмотреть именно ткани, то лучше выбрать МРТ.
Так что КТ — это метод выбора, когда нам нужно быстро, точно и детализировано исследовать кости, легкие, внутренние органы или сосуды. Особенно в острых состояниях и травмах. Но для мягких тканей и нервной системы лучше подойдёт МРТ.
Какие минусы у КТ? В чём его ограничения?
Максим Смолярчук: Первый и главный — это лучевая нагрузка. КТ использует рентгеновские лучи, и пациент получает дозу радиации, которая выше, чем при обычном рентгене. Современные аппараты уже научились минимизировать эту нагрузку, есть даже низкодозные КТ, которые, например, применяются для скрининга лёгких. Но всё равно, если говорить о классическом КТ, доза может варьироваться от 5 до 20 мЗв за одно исследование. Это уже не шутки, и такие процедуры не стоит делать слишком часто, если нет крайней необходимости.
Вторая проблема — это контрастное вещество, которое часто используют при КТ для лучшей визуализации сосудов или мягких тканей. Контраст вводится внутривенно, и тут есть два момента. Во-первых, это может вызвать аллергические реакции. Это случается не часто, но всё-таки встречается. Конечно, всегда проводится подготовка, у нас есть всё необходимое для экстренной помощи, но это риск, который нужно учитывать.
Во-вторых, контраст даёт нагрузку на почки. Это особенно важно для пациентов с почечной недостаточностью. Мы обычно смотрим показатели скорости клубочковой фильтрации (СКФ) — если она ниже 30 мл/мин, вводить контраст уже опасно. В таких случаях приходится тщательно готовить пациента: проводим гидратацию, иногда делаем исследования под капельницей, чтобы помочь почкам быстрее вывести контраст. В тяжелых случаях от контраста просто отказываемся, чтобы не навредить.
Следующий минус — это то, что КТ плохо видит мягкие ткани. Да, кости, легкие, сосуды — всё это видно прекрасно, но если мы говорим о головном мозге, мышцах, связках, то здесь уже лучше МРТ.
Ещё один момент — это стоимость. КТ — это дорогое исследование по сравнению с рентгеном или УЗИ, особенно если его делают с контрастом. В регионах, где нет крупных медицинских центров, доступ к КТ может быть ограничен, и пациентам приходится ехать в другие города, что тоже не всегда удобно, особенно в экстренных ситуациях.
И ещё одно ограничение — КТ только в одном положении. Обычно это лёжа, и мы не можем провести исследование в других положениях, как это можно сделать при рентгене. Это особенно важно, например, для исследования позвоночника или суставов, когда важно видеть их в динамике, в разных положениях.
Кому стоит опасаться контраста?
Максим Смолярчук: Первое — это людям с аллергиями. Особенно это касается тех, кто уже сталкивался с аллергией на контрастные вещества. Например, если у человека была тяжелая реакция на контраст в прошлом, повторно вводить его точно нельзя. Также осторожность требуется, если у пациента есть поливалентная аллергия — то есть аллергия на несколько разных веществ. В таких случаях риск аллергической реакции повышается. Аллергия может быть разной: от легкой крапивницы до анафилактического шока, хотя такие тяжелые реакции встречаются редко.
Второе — это пациенты с бронхиальной астмой. У них могут возникнуть бронхоспазмы при введении контраста, поэтому мы всегда уделяем таким пациентам особое внимание, проводим обследование с контролем и иногда готовим их с помощью препаратов заранее.
Третье — почечная недостаточность. Об этом я уже подробно говорил выше.
Пациенты с высоким артериальным давлением. Если у человека давление 220 мм рт. ст. и выше, я не буду вводить контраст, потому что это может вызвать непредсказуемую сосудистую реакцию. В таких случаях нужно сначала стабилизировать давление, а уже потом проводить исследование.
К чему может привести высокое давление – почитать здесь
И еще я сразу хочу развеять миф про йод в контрасте и морепродукты. Многие думают, что если у них аллергия на морепродукты, то и контраст им нельзя. Это не совсем так. Да, в морепродуктах есть йод, но в контрасте он химически связан, и аллергическая реакция чаще всего возникает не на сам йод, а на другие компоненты контрастного вещества. Поэтому сам факт аллергии на морепродукты ещё не означает, что у вас обязательно будет реакция на контраст, но лучше, конечно, предупредить врача, если вы когда-то сталкивались с аллергией на йодсодержащие препараты.
Чем отличается МРТ от КТ и когда лучше выбрать МРТ?
Максим Смолярчук: МРТ и КТ — это два совершенно разных метода, основанных на разных физических принципах. КТ — это рентгеновское излучение, которое проходит через тело, и на основе этого излучения формируется изображение. МРТ — это совсем другая история. Здесь используется магнитное поле и радиоволны, а не ионизирующее излучение, как в КТ. По сути МРТ видит воду в организме, потому что основным объектом визуализации здесь становятся ядра водорода. МРТ отлично подходит для мягких тканей, например, для исследования головного и спинного мозга, связок, суставов, мышц. КТ здесь уже не даёт такой точной картины.

Преимуществах МРТ:
1. Как я уже сказал, главное преимущество МРТ — это мягкие ткани. Когда нам нужно детализировать именно структуру мягких тканей — МРТ просто незаменимо. Головной мозг, позвоночник, связки, суставы, мышцы — всё это гораздо лучше видно на МРТ. Поэтому, если есть подозрение на опухоль головного мозга, воспалительные процессы в мягких тканях или повреждения связок — это точно метод выбора.
2. МРТ дает возможность увидеть маленькие органы или структуры с очень высокой детализацией, если правильно настроить аппарат. Чем меньше структура, которую мы исследуем, тем точнее и детальнее мы можем её визуализировать. Например, если нам нужно исследовать какой-то небольшой орган, как предстательную железу, или маленькую опухоль, мы можем сузить поле зрения и сделать очень тонкие срезы, буквально в миллиметры.
3. Еще одно преимущество МРТ — это отсутствие лучевой нагрузки. МРТ не облучает организм, что делает этот метод безопасным для многократного использования, особенно у детей, беременных женщин (после первого триместра) и пациентов, которым требуется регулярное наблюдение (при хронических заболеваниях).
Теперь про недостатки МРТ:
1. МРТ — это довольно длительное исследование. Если КТ можно сделать буквально за несколько минут, то МРТ может занимать 20-30 минут, а иногда и дольше, если требуется более детализированное исследование. Это особенно важно для пациентов, которым тяжело долго лежать неподвижно, например, при болях или клаустрофобии.
2. Если нужно посмотреть несколько органов, например, брюшную полость, головной мозг и печень, то это не получится сделать за один сеанс. Каждый орган нужно сканировать отдельно, и часто пациенту приходится приходить несколько раз. В случае, если нужно вводить контраст для каждого органа, контраст придется вводить каждый раз заново, что, конечно, добавляет сложности и удлиняет процесс.
3. Ещё один минус — МРТ хуже видит кости и другие плотные структуры. Кости, кальцификации — это то, что плохо видно на МРТ. Если нам нужно посмотреть, например, на переломы, повреждения костей или плотные образования, то КТ здесь будет намного лучше.
4. МРТ сложно использовать у пациентов с металлическими имплантами, например, с кардиостимуляторами или определенными видами протезов, если они не совместимы с МРТ. В таких случаях мы просто не можем проводить исследование.
Подробный ролик о том, чем отличается КТ от МРТ – на канале Максима на YouTube | или в ВК Видео
Что такое ядерная медицина и тераностика?
Максим Смолярчук: Ядерная медицина использует радиофармпрепараты для диагностики и лечения. Мы вводим в организм пациента специальные препараты, которые называются радиофармпрепараты, и они содержат радиоактивные изотопы. Эти препараты не просто «светятся», как можно подумать. Они встраиваются в метаболизм клеток или связываются с определенными рецепторами, что позволяет очень точно увидеть, что происходит внутри организма на уровне функций.
В отличие от рентгена или КТ, где излучение идет снаружи через тело, в ядерной медицине источник излучения находится внутри организма. Мы вводим препарат внутрь, и его радиоактивное излучение фиксируется специальными камерами — это могут быть гамма-камеры или позитронно-эмиссионные томографы (ПЭТ). Таким образом, мы видим не только структуру органов, как на КТ или МРТ, но и функции органов, то есть, как работают клетки, как они метаболизируют, насколько активно делятся.
Например, в ПЭТ-сканировании мы часто используем радиофармпрепарат на основе глюкозы, который захватывается клетками. Опухоли обычно захватывают глюкозу активнее, чем здоровые клетки, и мы видим эти очаги на изображении. Это помогает обнаруживать даже очень маленькие опухоли и метастазы, которые могут быть не видны на других методах визуализации.
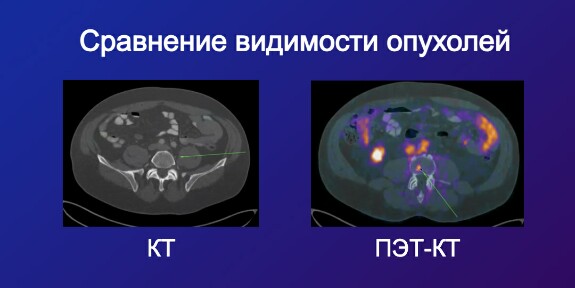
Зачем нужна гибридная визуализация? И что это вообще такое?
Максим Смолярчук: Дело в том, что один метод часто не дает полной картины. Например, если мы используем позитронно-эмиссионную томографию (ПЭТ), мы видим, где происходит повышенный метаболизм, где захватываются радиоактивные вещества. Это функциональная картина. Но без дополнительной информации мы можем только догадываться, что это за структура — опухоль ли это, воспаление или что-то другое. Просто увидеть «горячую точку» недостаточно.
Гибридная визуализация, как раз то, чем я занимаюсь, совмещает функциональные данные ПЭТ с анатомическими изображениями КТ или МРТ. Это делается для того, чтобы точно привязать, где находится этот «очаг», увидеть его форму, структуру и местоположение в теле. То есть мы одновременно видим и функцию, и анатомию. Это помогает более точно поставить диагноз.
Например, если на ПЭТ мы видим повышенный метаболизм в какой-то области, но без КТ или МРТ мы не можем быть уверены, где именно это происходит — в лимфатическом узле, в мышце или в соседнем органе. С помощью КТ или МРТ мы привязываем эту «точку» к конкретной анатомической структуре, и это сразу упрощает задачу — видно, где именно проблема, и можно лучше понять ее характер. Гибридная визуализация — это как наложение двух слоев: один показывает функциональные изменения, другой — анатомию, и вместе они дают полную картину.
Что такое тераностика и как она применяется?
Максим Смолярчук: Слово «тераностика» состоит из двух частей: терапия и диагностика, и суть этого метода как раз в том, чтобы использовать одну и ту же молекулу для обоих процессов.
Как это работает? Мы берём радиофармпрепарат, который сначала используется для диагностики. Например, вводим пациенту радиоактивную глюкозу, как это делается при ПЭТ-сканировании. Она накапливается в опухоли, и мы можем видеть, где именно находится патологический очаг, какие ткани вовлечены, как активно опухоль захватывает глюкозу. Это первая часть — диагностика.
Но на этом всё не заканчивается. На основе той же молекулы, которую мы использовали для диагностики, можно провести и лечение. Вместо изотопа, который только диагностирует (как глюкоза с фтором-18), мы можем «посадить» на эту же молекулу другой изотоп, который будет уже лечить, например, альфа- или бета-излучатель. Этот изотоп придет точно в ту же точку, куда пришла диагностическая молекула, и начнет разрушать опухолевые клетки. Получается, что мы сначала диагностируем, а потом лечим.
Тераностика очень удобна тем, что мы точно знаем, куда придет молекула, потому что уже видели это на диагностическом этапе. Она сработает точно там же, но теперь уже не для диагностики, а для уничтожения патологических клеток. Это особенно важно при метастатическом раке, когда нужно действовать точно и локально, чтобы минимизировать побочные эффекты.
Какие скрининговые методы действительно эффективны, и стоит ли делать чекапы с КТ или МРТ всего тела?
Максим Смолярчук: Есть скрининговые методы, которые доказали свою эффективность. Это маммография для женщин старше 45 лет — раз в два года, низкодозная КТ лёгких для курильщиков старше 55 лет — раз в год, и колоноскопия или анализ кала на скрытую кровь после 45 лет. Эти методы реально работают и помогают выявлять рак на ранних стадиях.
Что касается чекапов всего тела с КТ или МРТ, тут всё не так просто. На самом деле нет доказательств, что они полезны. Они могут не показать многие опухоли, такие как рак желудка, рак простаты или некоторые формы рака молочной железы. Некоторые опухоли просто не видны на этих исследованиях, и человек может думать, что у него всё в порядке, хотя это не так.
Поэтому лучше использовать методы, которые доказали свою эффективность, — маммографию, низкодозную КТ лёгких и колоноскопию. А делать КТ или МРТ всего тела «на всякий случай» — это не лучший подход.
*Данная статья не является руководством по диагностике и лечению
#доктор_утин #здоровье #онкология #рентген #КТ #МРТ #ПЭТ
Смотреть видео в ВК | Яндекс Дзен